Diabetes mellitus
Diabetes mellitus | |
|---|---|
 Círculo azul, símbolo universal da diabetes | |
Especialidade | Endocrinologia |
| Sintomas | Micção frequente, sede excessiva, fome excessiva[1] |
| Complicações | Cetoacidose diabética, coma hiperosmolar hiperglicémico, doenças cardiovasculares, acidente vascular cerebral, doença renal crónica, úlceras no pé[2][1] |
| Tipos | Diabetes do tipo 1, diabetes do tipo 2, diabetes gestacional |
| Método de diagnóstico | Níveis elevados de glicose no sangue[1] |
| Tratamento | Dieta saudável, exercício físico[1] |
| Medicação | Insulina, metformina[1][3] |
| Frequência | 415 milhões (8,5%)[4][1] |
| Mortes | 1,5–5 milhões/ano[5][4] |
| Classificação e recursos externos | |
CID-10 | E10 — E14 |
CID-9 | 250 |
OMIM | 612227 |
MedlinePlus | 001214 |
eMedicine | med/546 emerg/134 |
MeSH | D003920, D003920 |
Diabetes mellitus, ou simplesmente diabetes, é um grupo de doenças metabólicas em que se verificam níveis elevados de glicose no sangue durante um longo intervalo de tempo.[6] Os sintomas da elevada quantidade de glicose incluem necessidade frequente de urinar e aumento da sede (polidipsia) e da fome (polifagia). Quando não é tratada, a diabetes pode causar várias complicações.[1] Entre as complicações agudas estão a cetoacidose, coma hiperosmolar hiperglicémico ou morte.[7] Entre as complicações a longo prazo estão doenças cardiovasculares, acidentes vasculares cerebrais, doença renal crónica, úlceras no pé e retinopatia diabética.[1]
A diabetes é o resultado quer da produção insuficiente de insulina pelo pâncreas, quer da resposta inadequada das células do corpo à insulina produzida.[8] Existem três tipos principais de diabetes:[1]
- A diabetes mellitus tipo 1 resulta da produção de quantidade insuficiente de insulina pelo pâncreas. Este tipo era anteriormente denominado "diabetes insulino-dependente". As causas são desconhecidas.[1]
- A diabetes mellitus tipo 2 tem origem na resistência à insulina, uma condição em que as células do corpo não respondem à insulina de forma adequada.[1] À medida que a doença avança, pode também desenvolver-se insuficiência na produção de insulina.[9] Este tipo era anteriormente denominado "diabetes não insulino-dependente". A principal causa é peso excessivo e falta de exercício físico.[1]
- A diabetes gestacional é a condição em que uma mulher sem diabetes apresenta níveis elevados de glicose no sangue durante a gravidez.[1]
Tanto a prevenção como o tratamento da diabetes consistem em manter uma dieta saudável, praticar regularmente exercício físico, manter um peso normal e abster-se de fumar. Em pessoas com a doença, é importante controlar a pressão arterial e manter a higiene dos pés. A diabetes do tipo 1 deve ser tratada com injeções regulares de insulina.[1] A diabetes do tipo 2 pode ser tratada com medicamentos por via oral como metformina e glibenclamida, com ou sem insulina.[5] Tanto a insulina como alguns medicamentos por via oral podem causar baixos níveis de glicose no sangue.[10] Em pessoas obesas com diabetes do tipo 2, a cirurgia de redução do estômago pode ser uma medida eficaz.[11] A diabetes gestacional geralmente resolve-se por si própria após o nascimento do bebé. No entanto, se não for tratada durante a gravidez pode ser a causa de várias complicações para a mãe e para o bebé.[12]
Estima-se que em 2015 cerca de 415 milhões de pessoas em todo o mundo tivessem diabetes.[4] Cerca de 90% dos casos eram diabetes do tipo 2,[13][14] o que corresponde a 8,3% da população adulta.[14] A doença afeta em igual proporção mulheres e homens.[15] Em 2014, a tendência sugeria que a prevalência continuaria a aumentar.[16] A diabetes aumenta pelo menos duas vezes o risco de morte prematura.[1] Entre 2012 e 2015, a diabetes foi a causa de entre 1,5 e 5 milhões de mortes anuais.[5][4] Estima-se que em 2014 o custo económico global da doença tenha sido de 612 mil milhões de dólares.[17]
Índice
1 Classificação
1.1 Diabetes mellitus tipo 1
1.2 Diabetes mellitus tipo 2
1.3 Diabetes gestacional
1.4 Outros tipos
2 Sinais e sintomas
3 Causas
3.1 Fatores de risco
3.2 Fatores genéticos
4 Fisiopatologia
4.1 Cetoacidose diabética
5 Complicações
5.1 Complicações agudas
5.2 Complicações crônicas
6 Diagnóstico
7 Prevenção
7.1 Prevenção do diabetes tipo 1
7.2 Prevenção das complicações
7.3 Dieta
8 Tratamento
8.1 Hipoglicemiantes orais
8.2 Controle glicêmico
8.3 Os principais benefícios do automonitoramento com glicosímetros (medidores de glicemia)
8.4 Controle do diabetes: checar, controlar, consumir e cuidar
8.4.1 Quatro passos para o controle efetivo do diabetes
8.5 Plantas medicinas
9 Novas técnicas de tratamento
10 Terapias não farmacológicas
11 Epidemiologia
12 História
12.1 Etimologia
13 Referências
14 Ver também
15 Ligações externas
Classificação |

O diabetes tipo 1 é mais comum em jovens menores de 30 anos e o tipo 2 é mais comum em maiores de 45 anos e obesos. Ambos são mais comuns em mulheres.[18]

Carnes, ovos e laticínios devem ser consumidos com moderação, pois possuem proteínas que, em excesso, também alteram a glicemia e sobrecarregam os rins, além de possuírem muitas gorduras saturadas e colesterol ruim.[19]

Deve-se consultar um nutricionista para organizar a dieta melhor recomendada para seu caso.
O termo "diabetes", geralmente, se refere a diabetes mellitus, mas existem muitas outras condições, mais raras, também denominadas como "diabetes". A diabetes insípida (insípida significa "sem gosto" em Latim), é uma doença rara, na qual há menor alteração na glicose do organismo porém com sintomas semelhantes ao diabetes mellitus. Esta diabetes pode ser causada por danos aos rins ou à glândula pituitária.
Diabetes mellitus tipo 1 |
No caso da diabetes mellitus tipo 1, esta aparece quando o sistema imunitário do doente ataca as células beta do pâncreas. A causa desta confusão ainda não foi definida, apesar de parecer estar associada a casos de constipações e outras doenças. O tipo de alimentação, o estilo de vida etc. não têm qualquer influência no aparecimento deste tipo de diabetes.
Normalmente, se inicia na infância ou adolescência, e se caracteriza por um déficit de insulina, devido à destruição das células beta do pâncreas por processos autoimunes ou idiopáticos. Só cerca de 1 em 20 pessoas diabéticas tem diabetes tipo 1, a qual se apresenta mais frequentemente entre jovens e crianças. Este tipo de diabetes se conhecia como diabetes mellitus insulino-dependente ou diabetes infantil. Nela, o corpo produz pouca ou nenhuma insulina. As pessoas que padecem dela devem receber injeções diárias de insulina. A quantidade de injeções diárias é variável em função do tratamento escolhido pelo endocrinologista e também em função da quantidade de insulina produzida pelo pâncreas. A insulina sintética pode ser de ação lenta ou rápida: a de ação lenta é ministrada ao acordar e ao dormir (alguns tipos de insulina de ação lenta, porém, são ministradas apenas uma vez por dia) ; a de ação rápida é indicada logo antes de grandes refeições. Para controlar este tipo de diabetes é necessário o equilíbrio de três fatores: a insulina, a alimentação e o exercício.
Sobre a alimentação é preciso ter vários fatores em conta. Apesar de ser necessário algum rigor na alimentação, há de lembrar que este tipo de diabetes atinge essencialmente jovens, e esses jovens estão muitas vezes em crescimento e têm vidas ativas. Assim, o plano alimentar deve ser concebido com isso em vista, uma vez que muitas vezes se faz uma dieta demasiado limitada para a idade e atividade do doente. Para o dia a dia, é desaconselhável a ingestão de carboidratos de ação rápida (sumos, bolos, cremes) e incentivado os de ação lenta (pão, bolachas, arroz, massa...) de modo a evitar picos de glicemia.
Resultados contraditórios têm sido relatados sobre os benefícios da atividade física no controle metabólico desses pacientes. Ainda controverso também é o tipo de exercício (aeróbica ou treinamento resistido), alimentação antes do exercício e dose de insulina mais benéfico neste grupo. A prática de exercícios pode agravar a cetose e hipoglicemia porém diminuem os riscos de problemas cardíacos e melhoram o controle glicêmico e o perfil lipídico especialmente em jovens.[20](Mais informações sobre exercícios e diabetes tipo 1) Nas grandes cidades existem academias especializadas em pacientes com problemas de saúde e que podem ajudar na escolha e monitoração correta da prática dos exercícios para diabéticos.
Diabetes mellitus tipo 2 |
Antigamente chamada de "diabetes não insulinodependente" ou "diabetes tardio", tem mecanismo fisiopatológico complexo e não completamente elucidado. Parece haver uma diminuição na resposta dos receptores de glicose presentes no tecido periférico à insulina, levando ao fenômeno de resistência à insulina. As células beta do pâncreas aumentam a produção de insulina e, ao longo dos anos, a resistência à insulina acaba por levar as células beta à exaustão.
Desenvolve-se frequentemente em etapas adultas da vida e é muito frequente a associação com a obesidade e idosos. Vários fármacos e outras causas podem, contudo, causar este tipo de diabetes. É muito frequente a diabetes tipo 2 associada ao uso prolongado de corticoides, frequentemente associado à hemocromatose não tratada.
Diabetes gestacional |

O aumento da produção de hormônios, principalmente do lactogênio placentário, pode prejudicar a ação da insulina materna.[21]
A diabetes gestacional também envolve uma combinação de secreção e responsividade de insulina inadequados, assemelhando-se à diabetes tipo 2 em diversos aspectos. Ela se desenvolve durante a gravidez e pode melhorar ou desaparecer após o nascimento do bebê. Embora possa ser temporária, a diabetes gestacional pode trazer danos à saúde do feto e/ou da mãe, e cerca de 20% a 50% das mulheres com diabetes gestacional desenvolvem diabetes tipo 2 mais tardiamente na vida.
A diabetes mellitus gestacional (DMG) ocorre em cerca de 2% a 7% de todas as gravidezes. Ela é temporária e completamente tratável mas, se não tratada, pode causar problemas com a gravidez, incluindo macrossomia fetal (peso elevado do bebê ao nascer), malformações fetais e doença cardíaca congênita. Ela requer supervisão médica cuidadosa durante a gravidez. Os riscos fetais/neonatais associados à DMG incluem anomalias congênitas como malformações cardíacas, do sistema nervoso central e de músculos esqueléticos. A insulina fetal aumentada pode inibir a produção de surfactante fetal e pode causar problemas respiratórios. A hiperbilirrubinemia pode causar a destruição de hemácias. Em muitos casos, a morte perinatal pode ocorrer, mais comumente como um resultado da má profusão placentária devido a um prejuízo vascular !
Outros tipos |
Outros tipos de diabetes <5% de todos os casos diagnosticados:
- A: Defeito genético nas células beta.
- B: Resistência à insulina determinada geneticamente.
- C: Doenças no pâncreas.
- D: Causada por defeitos hormonais.
- E: Causada por compostos químicos ou fármacos.
- F: Infecciosas (rubéola congênita, citamegalovírus e outros).
- G: Formas incomuns de diabetes imuno-mediadas (síndrome do "Homem Rígido", anticorpos anti-insulina e outros)
- H: Outras síndromes genéticas algumas vezes associadas com diabetes (síndrome de Down; síndrome de Klinefelter, síndrome de Turner, síndrome de Wolfram, ataxia de Friedreich, coreia de Huntington, síndrome de Laurence-Moon-Biedl, distrofia miotônica, porfiria, síndrome de Prader-Willi e outras)
Sinais e sintomas |

Aumento da sede é um dos sintomas de hiperglicemia[22]
A tríade clássica dos sintomas da diabetes:
poliúria (aumento do volume urinário);
polidipsia (sede aumentada e aumento de ingestão de líquidos);
polifagia (apetite aumentado).
Outros sintomas importantes incluem[22]:
- perda de peso;
visão turva;
cetoacidose diabética;- síndrome hiperosmolar hiperglicêmica não cetótica.
Pode ocorrer perda de peso. Estes sintomas podem se desenvolver bastante rapidamente no tipo 1, particularmente em crianças (semanas ou meses) ou pode ser sutil ou completamente ausente — assim como pode se desenvolver muito mais lentamente — no tipo 2. No tipo 1 pode haver também perda de peso (apesar da fome aumentada ou normal) e fadiga. Estes sintomas podem também se manifestar na diabetes tipo 2 em pacientes cuja doença é mal controlada.
Problemas de visão atingem 40% dos diabéticos insulinodependentes e e 20% dos diabéticos não insulinodependentes. Sendo mais comum em mulheres e entre os 30 aos 65 anos. Caso não seja tratado pode causar catarata, glaucoma e cegueira. Depois de 10 anos de doença, problemas de visão atingem 50% dos pacientes e depois de 30 anos atingem 90%.[23]
Causas |

Infecção virais podem desencadear respostas auto-imunes que resultam no diabetes mellitus tipo 1[24]

No Brasil, 40% têm excesso de peso e 10 a 15 % têm obesidade[25] e o aumento do tecido gorduroso leva à produção exagerada de substâncias que interferem com a ação da insulina produzida pelo pâncreas.[26]
Existem várias causas para a diabetes[27]:
- Defeitos genéticos no funcionamento da célula β (beta):
- Transmissão autossômica dominante de início precoce ('Maturity Onset Diabetes of the Young')[28]
- Mutações no DNA mitocondrial
- Transmissão autossômica dominante de início precoce ('Maturity Onset Diabetes of the Young')[28]
- Defeitos genéticos no processamento de insulina ou ação da insulina
- Defeitos na conversão pró-insulina
- Mutações de gene responsável pela produção de insulina
- Mutações de receptor da insulina
- Poliendocrinopatia por mutações do gene regulador da autoimunidade (AIRE)[29]
- Defeitos do pâncreas exócrino
- Pancreatite crônica
- Pancreatectomia
Neoplasia do pâncreas
- Fibrose cística
- Hemocromatose
- Pancreatopatia fibrocalcular
Endocrinopatias
- Excesso de hormônio do crescimento (acromegalia)
- Síndrome de Cushing
- Hipertireoidismo
- Feocromocitoma
- Glucagonoma
Infecções virais
- Infecção por citomegalovírus
- Infecção pelo Coxsackievirus B4
- Infecção por citomegalovírus
Drogas
- Glicocorticoides
- Hormônio da tireoide
- Agonista beta-adrenérgicos
Fatores de risco |
Os principais fatores de risco para o diabetes mellitus são[22]:
- Idade acima de 45 anos;
Obesidade (>120% peso ideal ou índice de massa corporal Ž 25 kg/m²);- História familiar de diabetes em parentes de 1° grau;
Diabetes gestacional ou macrossomia prévia;
Hipertensão arterial sistêmica;
Colesterol HDL abaixo de 35 mg/dl e/ou triglicerídeos acima de 250 mg/dl;- Alterações prévias da regulação da glicose;
Fatores genéticos |
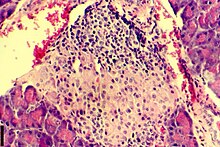
Insulite, uma infiltração inflamatória das ilhotas de Langerhans (no pâncreas), que precede o desenvolvimento do diabetes autoimune
Ambos os tipos 1 e 2 têm fatores genéticos importantes, sendo o principal fator desencadeante de 20-30% dos casos de tipo 1 e de 5-10% dos casos de diabetes tipo 2. Geralmente essa predisposição genética resulta em disfunção do pâncreas na produção de insulina. O tipo 1 é desencadeado mais cedo, atingindo crianças e adolescentes (principalmente por volta dos 10 aos 14 anos), justamente pelo fator genético. Pode ter tanto origem monogênica (um único gene defeituoso em áreas centrais da produção de insulina) quanto poligênica (vários genes em áreas secundárias). Os estudos indicam por volta de 20 genes responsáveis mas apenas 13 foram comprovados.[30][31]
Estudos indicam que cerca de 12% da população ocidental possui um ou mais genes favoráveis ao desenvolvimento de diabetes.[32]
A diabetes tipo 2 (diabetes mellitus tipo 2) também tem um fator genético, ocorrendo simultaneamente em 50 a 80% dos gêmeos idênticos e 20% dos não idênticos. Entre os Pima (nativos americanos do Arizona) 50% da população desenvolve a Diabetes Mellitus tipo 2 enquanto em certos grupos orientais atinge menos de 1%.[33] Porém, é importante lembrar que mesmo com uma genética favorável, hábitos saudáveis servem para prevenir e adiar o aparecimento dessa doença que acomete geralmente apenas os obesos, hipertensos e dislipidêmicos (que compreendem de 90-95% de todos os casos).[34]
Fisiopatologia |

O diabetes é resultado de um defeito na secreção de insulina e/ou em sua recepção pelas células beta no pâncreas

As células beta produzem insulina quando a glicose está alta, por exemplo, depois de digerir carboidratos, e as células alfa produzem glucagon quando a glicose está baixa, por exemplo, durante o jejum ou em situação estressante.
O pâncreas é o órgão responsável pela produção do hormônio denominado insulina. Este hormônio é responsável pela regulação da glicemia (glicemia: nível de glicose no sangue). Para que as células das diversas partes do corpo humano possam realizar o processo de respiração aeróbica (utilizar glicose como fonte de energia), é necessário que a glicose esteja presente na célula. Portanto, as células possuem receptores de insulina (tirosina quínase) que, quando acionados "abrem" a membrana celular para a entrada da glicose presente na circulação sanguínea. Uma falha na produção de insulina resulta em altos níveis de glicose no sangue, já que esta última não é devidamente dirigida ao interior das células.
Visando manter a glicemia constante, o pâncreas também produz outro hormônio antagônico à insulina, denominado glucagon. Ou seja, quando a glicemia cai, mais glucagon é secretado visando restabelecer o nível de glicose na circulação. O glucagon é o hormônio predominante em situações de jejum ou de estresse, enquanto a insulina tem seus níveis aumentados em situações de alimentação recente.
Como a insulina é o principal hormônio que regula a quantidade de glicose absorvida pela maioria das células a partir do sangue (principalmente células musculares e de gordura, mas não células do sistema nervoso central), a sua deficiência ou a insensibilidade de seus receptores desempenham um papel importante em todas as formas da diabetes mellitus.
Grande parte do carboidrato dos alimentos é convertido em poucas horas no monossacarídeo glicose, o principal carboidrato encontrado no sangue. Alguns carboidratos não são convertidos. Alguns exemplos incluem a frutose que é utilizada como um combustível celular, mas não é convertida em glicose e não participa no mecanismo regulatório metabólico da insulina / glicose; adicionalmente, o carboidrato celulose não é convertido em glicose, já que os humanos e muitos animais não têm vias digestivas capazes de digerir a celulose.
A insulina é liberada no sangue pelas células beta (células β) do pâncreas em resposta aos níveis crescentes de glicose no sangue (por exemplo, após uma refeição). A insulina habilita a maioria das células do corpo a absorverem a glicose do sangue e a utilizarem como combustível, para a conversão em outras moléculas necessárias, ou para armazenamento. A insulina é também o sinal de controle principal para a conversão da glicose (o açúcar básico usado como combustível) em glicogênio para armazenamento interno nas células do fígado e musculares. Níveis reduzidos de glicose resultam em níveis reduzidos de secreção de insulina a partir das células beta e na conversão reversa de glicogênio a glicose quando os níveis de glicose caem.
Níveis aumentados de insulina aumentam muitos processos anabólicos (de crescimento) como o crescimento e duplicação celular, síntese proteica e armazenamento de gordura.
Se a quantidade de insulina disponível é insuficiente, se as células respondem mal aos efeitos da insulina (insensibilidade ou resistência à insulina), ou se a própria insulina está defeituosa, a glicose não será administrada corretamente pelas células do corpo ou armazenada corretamente no fígado e músculos. O efeito dominó são níveis altos persistentes de glicose no sangue, síntese proteica pobre e outros distúrbios metabólicos, como a acidose.
Quando a concentração de glicose no sangue está alta (acima do limiar renal), a reabsorção de glicose no túbulo proximal do rim é incompleta, e parte da glicose é excretada na urina (glicosúria). Isto aumenta a pressão osmótica da urina e consequentemente inibe a reabsorção de água pelo rim, resultando na produção aumentada de urina (poliúria) e na perda acentuada de líquido. O volume de plasma perdido será reposto osmoticamente da água armazenada nas células do corpo, causando desidratação e sede aumentada.
Quando os níveis altos de glicose permanecem por longos períodos, a glicose causa danos ao sistema circulatório da retina, levando a dificuldades de visão conhecidas como retinopatia diabética. A visão borrada é a reclamação mais comum que leva ao diagnóstico de diabetes; o tipo 1 deve ser suspeito em casos de mudanças rápidas na visão, ao passo que o tipo 2 geralmente causa uma mudança mais gradual.
Cetoacidose diabética |
Pacientes (geralmente os com diabetes tipo 1) podem apresentar também cetoacidose diabética, um estado extremo de desregulação metabólica caracterizada pelo cheiro de acetona na respiração do paciente, respiração de Kussmaul (uma respiração rápida e profunda), poliúria, náusea, vômito e dor abdominal e qualquer um dos vários estados de consciência alterados (confusão, letargia, hostilidade, mania, etc). Na cetoacidose diabética severa, pode ocorrer o coma (inconsciência), progredindo para a morte. De qualquer forma, a cetoacidose diabética é uma emergência médica e requer atenção de um especialista.
Um estado raro, porém igualmente severo, é o coma hiperosmolar não-cetótico, que é mais comum na diabetes tipo 2, e é principalmente resultante da desidratação devido à perda de líquido corporal. Frequentemente o paciente têm ingerido quantidades imensas de bebidas contendo açúcar, levando a uma desidratação em decorrência da perda de líquido.
Em pacientes que utilizam hipoglicemiantes ou insulina podem ocorrer crises de hipoglicemia se não houver alimentação adequada, uma vez que continua sendo possível a absorção de glicose pelas células. Os sintomas predominantes são confusão mental, agitação ou letargia, sudorese e perda de consciência. Aos primeiros sinais deve ser tentada administração oral de solução doce, mas não sendo possível deverá ser tratado como uma emergência médica e ser medicado com glucagon ou glicose endovenosa.
Complicações |

Caso não limpe, cuide bem e esteja atento para ferimentos nos pés, os danos podem levar a necessidade de amputação
As complicações da diabetes são muito menos comuns e severas nas pessoas que possuem os níveis glicêmicos (de açúcar no sangue) bem controlados, mantendo-os entre 70 e 100 mg/dl em jejum.[35][36]
As complicações causadas pela diabetes se dão basicamente pelo excesso de glicose no sangue, sendo assim, existe a possibilidade de glicosilar as proteínas além de retenção de água na corrente sanguínea, e retirada da mesma do espaço intercelular.
Complicações agudas |
- Cetoacidose diabética
- Cegueira
Coma hiperosmolar não cetótico (cerca de 14% dos casos)- Hiperglicemia
- Coma diabético
- Amputação
- Miíase
Complicações crônicas |
- Placas de gordura no sangue (Aterosclerose);
- Danos na retina (Retinopatia diabética);
Hipertensão (por aumento de H2O no sangue, além da glicosilação irregular do colágeno e proteínas das paredes endoteliais o que pode causar tromboses e coágulos por todo o sistema circulatório);
Tromboses e coágulos na corrente sanguínea;- Problemas dermatológicos (por desnaturação de proteínas endoteliais);
- Síndrome do pé diabético;
Problemas renais como insuficiência renal progressiva (atinge 50% dos pacientes com DM tipo 1);[37]
Problemas neurológicos, principalmente no pé, como perda de sensibilidade e propriocepção;- Problemas metabólicos generalizados;
- Fator de risco à periodontite.
A frequência de problemas cardíacos como acidente vascular cerebral (AVC) e ataque cardíaco são entre 2 a 4 vezes maior nas pessoas com diabetes. Os fatores de risco dos problemas crônicos são: hipertensão arterial, alteração do metabolismo das gorduras (aumento do colesterol ruim, aumento dos triglicérides e redução do colesterol bom), tabagismo, obesidade, pouca atividade física e presença de microalbuminúria (proteína na urina).[38]
Diagnóstico |

O diagnóstico do diabetes normalmente é feito com base na verificação das alterações da glicose no sangue em jejum e após ingestão de grandes doses de açúcar em dois dias diferentes.
Para realizar o teste confirmatório do Diabetes o paciente deve permanecer em jejum de 8h (é permitido beber água) antes da primeira coleta de sangue. Em seguida deve-se ingerir 75g de glicose anidra (ou 82,5g de glicose monoidratada), dissolvidas em 250-300ml de água, em no máximo 5 minutos. Uma nova coleta de sangue é feita 2 horas após a ingestão de glicose. Durante a espera o paciente não pode fumar e deve permanecer em repouso.[22]
A diabetes mellitus é caracterizada pela hiperglicemia recorrente ou persistente, e é diagnosticada ao se demonstrar qualquer um dos itens seguintes[22]:
- Nível plasmático de glicose em jejum de 8h maior ou igual a 126 mg/dL (7,0 mmol/l) em duas ocasiões.
- Nível plasmático de glicose maior ou igual a 200 mg/dL ou 11,1 mmol/l duas horas após ingerir uma dose de 75g de glicose anidra em duas ocasiões (prova de tolerância à glicose oral).
- Nível plasmático de glicose aleatória igual ou superior a 200 mg/dL ou 11,1 mmol/l associados a sinais e sintomas típicos de diabetes.
- Níveis de hemoglobina glicada iguais ou superiores a 6,5%.
Não é necessário fazer o reteste caso o paciente já possua os sintomas característicos. Caso o nível de glicose esteja entre 140 e 200 após a ingestão da glicose anidra é diagnosticado uma tolerância à glicose diminuída, conhecida como pré-diabetes e que exige que o paciente faça atividade física regular, perca peso e reduza muito seu consumo de carboidratos para não desenvolver diabetes. O mesmo vale para pessoas com nível de glicose no sangue em jejum entre 110 e 126, sendo assim diagnosticados com glicose plasmática de jejum alterada.[22]
Caso a paciente esteja grávida, um nível de glicose acima de 110 em jejum ou de 140 após ingerir 75g de glicose já é suficiente para indicar diabetes gestacional.[22]
Prevenção |

Quanto melhor o apoio social melhor será o controle glicêmico, a qualidade de vida e menor o número de complicações do diabético.[39]
Os riscos de complicações em ambos tipos de diabetes podem ser reduzidos com mudanças na dieta e atividades físicas regulares. Os portadores de tolerância diminuída à glicose (TDG) e glicemia de jejum alterada (GJA) devem fazer uma dieta rígida, praticar atividade física pelo menos 3 vezes por semana e, quando necessário e aprovado, usar remédios para evitar complicações.[40] Atividades físicas, dieta rígida e perda de peso entre os grupos de risco diminuem o risco de desenvolvimento do Diabetes tipo 2 pela metade.[41]
A prática de exercícios físicos traz benefícios como a melhor utilização do oxigênio pelo organismo, aumento da captação da glicose pelo músculo e aumento da sensibilidade celular à insulina a partir das primeiras semanas e que dura enquanto eles estiverem sendo regularmente. Com a insulina sendo usada de forma mais eficaz o portador de diabetes passa a precisar de doses menores para queimar a glicose extra.[42]
Em pessoas com pré-diabetes tipo 2, o uso de baixas doses de rosiglitazona (2 mg) e metformina (500 mg) reduz em cerca de 66% o risco de desenvolver diabetes e causa poucos efeitos adversos.[43]
Prevenção do diabetes tipo 1 |
É possível detectar fatores de risco para o desenvolvimento do diabetes tipo 1 utilizando auto anticorpos contra múltiplos antígenos pancreáticos. Existe uma correlação significativa entre a presença de dois ou mais auto anticorpos e o desenvolvimento de diabetes mesmo em indivíduos sem parentes diabéticos (90% dos casos).[44] Tratamentos com imunossupressores como azatioprina, corticoesteróides e ciclosporina, permitem a diminuição da dose necessária de reposição insulínica porém são poucos efetivos a longo prazo e ao suspender o uso dos imunossupressores além de causarem efeitos colaterais.[45]
Cientistas da Universidade de Maryland descobriram uma proteína, chamada de zonulina, que é produzida em grandes quantidades nas pessoas com doenças autoimunes. Esta superprodução leva numa cadeia de reações à destruição das células beta. Os pesquisadores testaram em ratos uma substância que inibe a ação da zonulina, evitando a progressão das lesões nas células beta pancreáticas. Este inibidor, denominado experimentalmente de AT-1001 agora está sendo testado em humanos.[46]
Prevenção das complicações |
Quanto melhor o controle, menor será o risco de complicações. Desta maneira, a educação do paciente, compreensão e participação é vital. Os profissionais da saúde que tratam diabetes também tentam conscientizar o paciente a se livrar certos hábitos que sejam prejudiciais à diabetes. Estes incluem ronco, apneia do sono, tabagismo, colesterol elevado (controle ou redução da dieta, exercícios e medicações), obesidade (mesmo uma perda modesta de peso pode ser benéfica), pressão sanguínea alta (exercício e medicações, se necessário) e sedentarismo.
Recomenda-se manter um peso saudável, e ter no mínimo 3 horas de exercício por semana, não ingerir muita gordura, e comer uma boa quantidade de fibras e grãos. Embora os médicos não recomendem o consumo de álcool, um estudo indica que o consumo moderado de álcool pode reduzir o risco.[carece de fontes]
Dieta |
Segundo estudo de Oliveira e Saito (1989), alguns vegetais brasileiros, podem ser empregados no tratamento da Diabetes Mellitus (DM), o uso de plantas medicinais empregadas no auxilio do tratamento do diabetes vem sendo utilizado há muito tempo. Dentre esses vegetais estão o agrião, alcaçus do Brasil, cajueiro, carqueja amarga, cebola, erva pombinha ou quebra pedras, estevia, hera terrestre, jambolão, pata-de-vaca, pau-ferro, ricinus, sálvia e sucupira.[47]
Na pesquisa, Janebro e colaboradores (2008), utilizaram a farinha da casca de maracujá amarelo (Passiflora edulisf. Flavicarpa
Deg.), que possui grande quantidade de pectina, buscando avaliar seu efeito no peso corporal, nos níveis de glicemia e lipídicos dos diabéticos do estudo.[48]
Segundo Janebro e colaboradores (2008) em seu estudo, observaram que a glicemia de jejum obtiveram uma diminuição, quando utilizada a suplementação com a casca do maracujá amarelo já nas quatro semanas do estudo nos pacientes com diabetes. Ou seja, terapias não medicamentosas no tratamento de diabetes também mostram efeito, sendo utilizadas em pacientes que possuem seu metabolismo de forma descompensada ou mesmo os que o tem controlado, de acordo o estudo.[48]
A redução da glicemia de jejum nos pacientes, segundo ensaio clínico mostraram bom resultado após 30 e 60 dias quando realizado tratamento com a farinha da casca do maracujá. De acordo Janebro e colaboradores (2008), esse resultado obtido possivelmente pode ser explicado devido o efeito das fibras contida no maracujá, como a pectina, fazendo com que retarde o esvaziamento gástrico causando no indivíduo uma sensação de saciedade e também retardando o tempo de absorção de carboidratos. Outro fator importante que a pectina traz é que o gel formado, este pode formar complexo com os sais biliares, promovendo a excreção do colesterol, que neste caso pode auxiliar em tratamento de doenças cardiovasculares, obesidade, dislipidemias e na DM.[48]
Na medicina chinesa tradicional, têm sido utilizadas 82 plantas como medicamentos para o tratamento do diabetes. Essas plantas utilizadas em sua maioria apresentam atividade hipoglicemiante, quando submetidas à análise farmacológica e ainda tem elementos químicos que podem ser utilizados como amostra para futuros hipoglicemiantes. (LI et al., 2004 apud Negri, 2005)[49]
Em relação aos legumes e verduras, no estudo de Brito, Buzo e Salado (2009) mostrou-se que 67,47% dos pacientes submetidos informaram que consomem diariamente, pois acreditam que esses alimentos são importantes, fazendo com o que auxiliam no controle glicêmico.[50]
Segundo a Organização Mundial de saúde, a dieta dos portadores de diabetes é algo de suma importância, pois é um fator que ajuda manter os níveis glicêmicos dentro dos padrões estabelecidos.(RIQUE; SOARES; MEIRELLES, 2002 apud Brito; Buzo e Salado, 2009).[50]
Tratamento |

Aparelho médico para administração automática e frequente de insulina
A diabetes mellitus é uma doença crônica, sem cura por tratamentos convencionais, e sua ênfase médica deve ser necessariamente em evitar/administrar problemas possivelmente relacionados à diabetes, a longo ou curto prazo.
O tratamento é baseado em cinco conceitos:
- Conscientização e educação do paciente, sem a qual não existe aderência.
- Alimentação e dieta adequada para cada tipo de diabetes e para o perfil do paciente.
- Vida ativa, mais do que simplesmente exercícios.
- Medicamentos:
- Hipoglicemiantes orais
- Insulina
- Monitoração dos níveis de glicose e hemoglobina glicada.
É extremamente importante a educação do paciente, o acompanhamento de sua dieta, exercícios físicos, monitoração própria de seus níveis de glicose, com o objetivo de manter os níveis de glicose a longo e curto prazo adequados. Um controle cuidadoso é necessário para reduzir os riscos das complicações a longo prazo.
Isso pode ser alcançado com uma combinação de dietas, exercícios e perda de peso (tipo 2), várias drogas diabéticas orais (tipo 2 somente) e o uso de insulina (tipo 1 e tipo 2 que não esteja respondendo à medicação oral). Além disso, devido aos altos riscos associados de doença cardiovascular, devem ser feitas modificações no estilo de vida de modo a controlar a pressão arterial[51] e o colesterol, se exercitando mais, fumando menos e consumindo alimentos apropriados para diabéticos, e se necessário, tomando medicamentos para reduzir a pressão.
O uso de bombas de insulina pode ajudar na administração regular de insulina, porém tem custo elevado quando comparadas as seringas comuns. Outras opções incluem as canetas de insulina e os injetores de insulina a jato.
- Tratamento do diabetes mellitus tipo 2 por cirurgia
Um estudo feito por médicos franceses publicado na ScienceDirect,[52] confirmou o que médicos já haviam observado, a cirurgia de redução de estômago (gastroplastia) usada no tratamento da obesidade mórbida ajuda a controlar o diabetes mellitus tipo 2, um estudo mais aprofundado feito por Francesco Rubino,[53] levou à criação de uma cirurgia no intestino que tem alta eficiência no tratamento da diabetes tipo 2 para pessoas não obesas.
Hipoglicemiantes orais |
Atualmente, dispomos de 8 classes diferentes para o tratamento medicamentoso do diabetes, cada uma dessas classes agindo em pontos distintos da complexa fisiopatologia do diabetes. São elas[54]:
Biguanidas: seu principal representante é a metformina. Atua sobretudo aumentando a sensibilidade periférica à insulina e inibindo a formação de açúcar hepático no sangue (gliconeogênese). É a primeira medicação de escolha nos esquemas terapêuticos.
Sulfonilureiais: agem estimulando a secreção pancreática de insulina. Apresentam alta potência porém com muito riso de causarem hipoglicemias. Nesse grupo estão incluídos a gliclazida, glimepirida e glibenclamida por exemplo.
Inibidores da alfa-glicosidase: pouco utilizada atualmente sendo o único representando no Brasil a acarbose. Atua no intestino delgado retardando a absorção dos carboidratos.
Glitazonas: assim como a metformina, as glitazonas agem aumentando a sensibilidade periférica e hepática à ação da insulina. Seu principal representante é a pioglitazona.
Glinidas: nesse grupo estão a nateglinida e a repaglinida. Assim como as sulfonilureiais, aumentam a secreção de insulina através do fechamento de canais de K-ATP, porém com sítio de ligação diferente. Apresentam maior eficácia para diminuir a glicemia pós-prandial.
Inibidores da dipeptidil dipeptisase-4(DPP4): representam uma classe mais moderna de tratamento pois estimulam a secreção de insulina de modo glicose dependente. Essas medicações, representadas pela vildagliptina, sitagliptina, linagliptina e saxagliptina são potentes inibidores da enzima DPP-4. Essa enzima inativa o GLP-1, que é um hormônio secretado pelas células enteroendócrinas do intestino e estimula a secreção de insulina. São medicações de alta potência, baixos índices de efeitos colaterais e risco mínimo de hipoglicemias.
Análogos do péptido 1 similar ao glucagon(GLP1): atuam estimulando a secreção de insulina de maneira glicose-dependente, além de inibirem o glucagon, retardarem o esvaziamento gástrico, aumentando a saciedade e reduzindo o apetite. Portanto, além de muito potentes no controle glicêmico, contribuem para perda de peso. A essa classe pertencem o exenatide, o lixisenatida e o liraglutide, esta última droga também liberada e aprovada para o tratamento da obesidade. Recentemente chegou ao mercado brasileiro a dulaglutida (Trulicity®). Trata-se do primeiro análogo de GLP1 de uso semanal.
Inibidores do cotransportador sódio-glicose tipo 2 (SGLT2): são as medicações mais modernas para o tratamento do diabetes tipo 2. Foram consideradas revolucionárias pois possuem um mecanismo de ação até então não explorado na fisiopatologia do diabetes: o rim. Tais medicações como a dapaglifozina, empaglifozina e canaglifozina propiciam um aumento da excreção renal de glicose.
Controle glicêmico |
Pacientes com diabetes precisam controlar e monitorar seus níveis de glicose no sangue constantemente, como parte do tratamento da doença. Isso vale tanto para pacientes que fazem o uso de insulina, como para os que não fazem.
O automonitoramento, por meio de medidores de glicose portáteis, é um dos principais componentes do gerenciamento da doença.
Com esse controle, os pacientes conseguem entender melhor o impacto da alimentação, da atividade física, dos medicamentos e também começam a reconhecer, tratar e prevenir episódios de hipo ou hiperglicemia.
A falta de controle e as oscilações extremas nos níveis de glicemia, tanto para baixo (hipoglicemia) como para cima (hiperglicemia) causam, em longo prazo, uma série de consequências graves no organismo.
Embora proporcione uma série de benefícios comprovados, o automonitoramento nem sempre é feito da forma adequada. Uma revisão de estudos de países da América Latina descobriu que somente 74% dos pacientes com diabetes tipo 1 e 38,5% dos pacientes tipo 2 são usuários de medidor de glicemia.[55]
O automonitoramento continua sendo um dos principais métodos para fornecer informação imediata e útil entre os intervalos das consultas médicas sobre como a pessoa está lidando com seu controle glicêmico e pode permitir que o paciente decida sobre seu estilo de vida.
Quando os pacientes medem sua glicemia, eles recebem imediatamente o retorno do resultado do seu estilo de vida e tratamento médico e que pode ser usado tanto pelo paciente quanto pelo médico para avaliar e modificar todos os aspectos do tratamento. O automonitoramento também aumenta a autonomia e a adesão ao tratamento pelo paciente.
Os principais benefícios do automonitoramento com glicosímetros (medidores de glicemia) |
- Educa e "fortalece/dá poder" aos pacientes diabéticos
- Aumenta a habilidade de reconhecer, tratar e prevenir hipoglicemia e hiperglicemia
- Oferece resposta imediata sobre o impacto do estilo de vida (alimentação e rotina de exercícios) e dos medicamentos administrados
- Permite ao paciente e ao profissional de saúde modificar o tratamento em tempo real
- Aumenta a adesão ao tratamento
- Ajuda no controle da a doença e em conjunto com tratamento medicamentoso tem potencial de reduzir A1C (hemoglobina glicada).
Controle do diabetes: checar, controlar, consumir e cuidar |
Estima-se que hoje quase 25 milhões de pessoas na América Latina sejam diabéticas, sendo que metade desses pacientes está no Brasil.[56]
Somente 36% dos pacientes com o tipo 2 da doença e 21% do tipo 1 conseguem controlar os níveis glicêmicos.[55]
Em média, um terço deles deixa de seguir as recomendações médicas um ano após o diagnóstico. A falta de controle da doença, decorrente dos maus hábitos de vida, acarreta em longo prazo em uma série de consequências para o organismo. Sem o controle adequado das taxas de glicose, aumentam as chances de complicações cardiovasculares, renais, oculares, entre outras.
Pacientes diabéticos têm de duas a quatro vezes mais chances de sofrer um infarto ou derrame do que uma pessoa que não tenha a doença.[57] Da mesma forma, 65% dos pacientes estão em risco de ter ou já têm algum grau de disfunção renal, condição que triplica o risco de eventos cardiovasculares.[58] As consequências do diabetes incluem ainda disfunção sexual (presente em 60% dos homens com a doença), alterações oculares como retinopatia e risco de cegueira, e ainda problemas de circulação nos membros inferiores.
Quatro passos para o controle efetivo do diabetes |
- Checar – Verificando regularmente o nível de glicose
- O objetivo de medir diariamente o nível de açúcar no sangue é de obter informação detalhada sobre estes níveis em diferentes momentos do dia.
- Essa informação poderá ajudar o paciente e a equipe médica a fazer algumas modificações relacionadas à ingestão de alimentos, atividade física, medicação e estresse, já que são de grande importância no tratamento diário.
- Estes momentos diários ajudarão a melhorar o controle da glicemia e motivar o paciente a tomar ações para prevenção de complicação do diabetes.
- Controlar – controlando o diabetes
- Controlar o diabetes significa evitar níveis baixos (hipoglicemia) e altos (hiperglicemia) de açúcar no sangue e alcançar um controle diabético a longo prazo através de um nível A1C aceitável.
- O controle do diabetes deve ser feito com o uso de medicamentos prescritos pelo médico, com medição do nível de açúcar regularmente e obtendo experiências e informações sobre o controle do diabetes.
- Consumir – alimentando-se com comida saudável
- Ter diabetes não significa que o paciente não poderá mais experimentar alimentos saborosos e muito menos que a dieta será feita de refeições com "gosto ruim".
- Para o paciente ter uma boa alimentação, é necessário conhecer os diferentes grupos de alimentos, o impacto no nível de açúcar e o tamanho correto das porções.
- Cuidar – cuidando do corpo e da mente
- Açúcar em excesso no sangue por muito tempo pode causar problemas de saúde relacionados ao diabetes.
- Este nível alto de açúcar pode fazer mal a muitas partes do corpo, como o coração, vasos sanguíneos, olhos, extremidades e rins.
- Adicionar pequenos momentos para o cuidado, como atividade física, poderá significar muito para diminuir o risco de problemas de saúde relacionados à doença.
Plantas medicinas |
Foram identificados atualmente, que mais de 800 tipos de plantas são utilizados no tratamento do DM (Saxena et al., 2004).[59] Vários estudos científicos avaliaram a ação de plantas medicinais sobre a diabetes, resultados relevantes foram encontrados:
Alho (Allium sativum): O alho possui um composto chamado alicina. A alicina, um composto contendo enxofre e é responsável pelo seu odor pungente do alho e tem demonstrado ter uma atividade hipoglicêmica significativa (Sheela e Augusti, 1992).[60] Acredita-se que este efeito seja devido ao aumento do metabólico hepático, aumento da liberação de insulina a partir de células beta pancreáticas e / ou efeito de economia de insulina (Bever e Zahnd, 1979).[61] Aumento do glicogênio hepático e do teor de aminoácidos livres, diminuição da glicemia em jejum e dos níveis de triglicerídeos no soro em comparação com os controles de sacarose (Zacharlas et CLI, 1980).[62] O sulfóxido de s-allilcisteina(SSAC) o precursor de alicina e o óleo de alho, é um aminoácido contendo enxofre, que controlou a peroxidação lipídica melhor do que glibenclamida e insulina. Também melhorou condições diabéticas. SSAC também estimulou a secreção in vitro de insulina a partir de células beta isoladas de ratos normais (Augusti e Shella 1996).[63] Além de disto, o Allium sativum exibe atividades antimicrobianas, anticancerígenas e cardio protetoras.[64]
Cebola (Allium cepa): Diversas frações solúveis em éter, bem como frações insolúveis de pó de cebola seca, mostram atividade anti-hiperglicêmica em coelhos diabéticos o Allium cepa é também conhecida por ter atividade antioxidante e hipo lipidêmica. Administração de um aminoácido contendo enxofre de Allium cepa, sulfóxido de s-metil-cisteína (SSMC) (200 mg/kg durante 45 dias) a ratos com diabetes induzida por aloxano controlou significativamente a glicose no sangue assim como os lipídios no soro e nos tecidos e normalizou as hexoquinase do fígado, glucose-6-fosfatase e HMG co A redutase (Roman-Ramos et al., 1995, Kumari et al., 1995).[65][66] Quando os pacientes diabéticos receberam dose oral única de 50 g de suco de cebola, este controlou significativamente os níveis de glicose pós-prandial (Mathew e Augusti, 1975).[67][64]
Aloe vera ou Aloés (Aloe vera ou também chamada de Aloe barbadensis e vulgarmente "babosa"): Da planta aloés pode ser extraído dois produtos básicos: gel e látex. Aloe vera gel é a polpa de folhas ou mucilagem, o látex de aloés, comumente referido como suco de aloés, é um exsudato amarelo amargo dos túbulos pericíclicos logo abaixo da pele externa das folhas. Os extratos de goma de aloés aumentam eficazmente a tolerância à glicose em ratos normais e diabéticos (Farida et al., 1987).[68] O tratamento da exsudação crônica, mas não única, de folhas de Aloe barbadensis mostrou efeito hipoglicêmico em ratos com diabetes induzida por alloxan. Doses únicas, bem como doses crônicas do princípio amargo da mesma planta também mostrou efeito hipoglicêmico em ratos diabéticos. Sua ação de Aloe vera e seu princípio amargo é através da estimulação da síntese e/ou liberação de insulina de células beta pancreáticas (Ajabnoor, 1990).[69] Esta planta também tem uma atividade anti-inflamatória de uma forma dependente da dose e melhora a cicatrização de feridas em ratos diabéticos (Davns e Maro, 1989).[70] O gel processado de Aloe vera (GPA) quando administrado oralmente durante 8 semanas reduziu a glicose no sangue circulante a um nível normal em ratos com obesidade induzida por dieta. Os efeitos antidiabéticos de PAG foram confirmados por teste de tolerância à glicose intraperitoneal. O GPA reduziu o nível de glicose no sangue e diminuindo a resistência à insulina. A administração de GPA também reduziu os níveis de triglicerídeos no fígado e plasma. Os exames histológicos da almofada de gordura periepididimal mostraram que o PAG reduziu o tamanho médio dos adipócitos (Kim et CLI., 2009,[71] Joseph e Raj, 2010a[72]).[64]
Canela (Cinnamomum zeylanicum): A canela possui propriedades semelhantes à insulina, capazes de diminuir os níveis de glicose no sangue, bem como triglicérides e colesterol, todos eles importantes especialmente para pacientes com diabetes tipo II. Apenas metade de uma colher de chá de canela para a dieta diária de um diabético pode reduzir significativamente os níveis de glicose no sangue. A administração oral de extrato etanoico nas doses de 100, 150 e 200 mg/kg de peso, em ratos albinos com diabete induzida por allxon, reduziu significativamente o seu nível de açúcar no sangue em estudos agudos e subagudos (Mukul et al., 2008).[64][73]
Coccinia (Coccinia indica): Extratos secos de Coccinia indica (500 mg/kg p.b.) foram administrados a pacientes diabéticos durante 6 semanas. Estes extratos restauraram as atividades da enzima lipoproteína lipase (LPL) que foi reduzida e glucose-6-fosfatase e lactato desidrogenase que estavam aumentadas em diabéticos não tratados (Kamble et al., 1998).[74] A administração oral de 500 mg/kg de folhas de C. indica apresentou hipoglicemia significativa em cães com diabetes induzida por aloxan e aumento da tolerância à glicose em cães normais e diabéticos (Ahad et al., 2010).[75][64]
- Berberi (Berberis lyceum): O Berberis lyceum (Berberidaceae) é um importante arbusto tradicional, nativo do Paquistão e da Índia, mas também encontrado em outras partes do mundo. Habitantes dessas áreas têm usado Berberis lyceum para o tratamento de diabetes, feridas, ossos quebrados, úlceras e olhos doloridos. As raízes são de cor amarelada, ricas em alcaloides (berberina, etc.) e outros fitoquímicos (Bailey e Day, 1989;[76] Leng et al., 2004[77]). Os pesquisadores Gulfraz et al. (2007)[78] investigaram os efeitos antihiperglicêmicos de extratos aquosos e etanólico de Berberis lyceum em ratos diabéticos e normais induzidos por alloxan e concluíram que o extrato de raiz reduziu o nível de glicose sérica em ratos normais e diabéticos, porém os efeitos de extratos de etanol de 100 mg/kg foram mais acentuadas em ratos com diabetes causada por alloxan. Além disso, devido à presença de fitoquímicos anti-hiperglicêmicos (berberina, etc.), as raízes de Berberis lyceum têm potencial para fornecer matérias-primas para indústrias farmacêuticas (Gulfraz et al., 2007).[78]
Jambolão ou "Jamelão" (Eugenia jambolana): Na Índia decocção de grãos de Eugenia jambolana é usada como remédio caseiro para diabetes. Isso também forma um componente importante de muitas formulações à base de plantas para diabetes. O efeito anti-hiperglicémico do extrato aquoso e alcoólico bem como do pó liofilizado mostra uma redução no nível de glucose no sangue. Isso varia de acordo com o nível de diabetes. Na diabetes mellitus (açúcar plasmático > 180 mg/dL, observa-se uma redução de 73,51%, enquanto que em diabetes moderada (açúcar plasmático > 280 mg/dL) e grave (açúcar plasmático > 400 mg/dL) reduziu 55,62% e 17,72%, respectivamente (Sheela e Augusti, 1992).[60] O extrato de polpa de jambolão mostrou a atividade hipoglicêmica em ratos diabéticos induzidos por estreptozotocina em até 30 min da administração, enquanto que a semente da mesma fruta necessitou de 24 h. A administração oral do extrato resultou num aumento dos níveis séricos de insulina em ratos diabéticos. Verificou-se que a secreção de insulina era estimulada na incubação de extracto de planta com ilhotas isoladas de Langerhans de animais normais bem como diabéticos. Estes extratos também inibiram a atividade de insulinase a partir de fígado e rim (Achrekar et al., 1991).[79] A administração do extrato etanólico de amêndoa de E. jambolana a uma concentração de 100 mg kg/1 de b.wt. Diminuiu significativamente os níveis de glicose no sangue, ureia sanguínea e colesterol, aumento da tolerância à glicose e níveis de proteínas totais e glicogênio hepático e diminuiu as atividades de glutamato oxaloacetato transaminase e glutamato piruvato transaminase em ratos diabéticos experimentais (Ravi et al., 2004).[80]
Ginkgo (Ginkgo biloba): Longamente utilizado na medicina tradicional chinesa, uma espécie que sobreviveu na China há mais de 200 milhões de anos e agora cresce em todo o mundo (Taylor e Thomas, 1993).[81] O extrato pode revelar-se útil para a prevenção e tratamento de neuropatia diabética em estádio inicial. Foi demonstrado que prevenir a retinopatia diabética. A dosagem do extrato padronizado para conter flavoglicosídeos de ginkgo a 24% é de 40-80 mg três vezes por dia (Ahad et al., 2010).[82]
Manga (Mangifera indica): As folhas desta planta são usadas como um agente antidiabético na medicina popular nigeriana, embora quando o extrato aquoso administrado oralmente não altere o nível de glicose no sangue nem em ratos normais nem em ratos diabéticos induzidos por estreptozotocina. No entanto, a atividade antidiabética foi observada quando o extrato e a glucose foram administrados simultaneamente e também quando o extrato foi administrado aos ratos 60 min antes da glicose. Os resultados indicam que o extrato aquoso de Mangifera indica possui atividade hipoglicêmica. Isto pode ser devido a uma redução intestinal da absorção de glicose (Aderibigbe et al., 1999).[83] Os extratos etanólicos de cascas de caule reduziram gradualmente a absorção de glicose durante todo o período de perfusão em ratos diabéticos tipo 2 (Bhowmilk et al., 2009).[84]
Gymnema: A erva medicinal da Índia, Gymnema sylvestre R. Br. (Família: Asclepiadaceae) é uma potencial alternativa natural aos meios químicos da regulação do açúcar no sangue (Siddhiqui et al., 2000).[85] A palavra Gymnema é derivada de uma palavra hindu Gurmar significado destruidor de açúcar e acredita-se que poderia neutralizar o excesso de açúcar presente no corpo na Diabetes mellitus (Keshavamurthy e Yoganarasimhan, 1990).[86] A planta é relatada para ser útil em pesquisas etnobotânicas. Tem sido documentado que os habitantes da selva Irulas de Nagari Hills do distrito de Arcot do Norte, Bombaim e Gujarat da Índia têm o hábito de mastigar algumas folhas verdes de Gymnema sylvestre na parte da manhã, a fim de manter a urina limpa e reduzir a glicosúria . Classes burguesas de Bombaim e Gujarat também mastigar folhas frescas para o mesmo efeito. Em Bombaim e Madras, Vaids são conhecidos para recomendar as folhas no tratamento da furunculose e diabetes. O suco obtido a partir da raiz é usado para tratar vômitos e na disenteria e a pasta vegetal é aplicada com leite materno para tratar a úlcera bucal (Kritikar e Basu, 1998;[87] Ekka e Dixit, 2007[88]). Os ácidos gimnêmicos têm atividades antidiabéticas, anti-açúcar e anti-inflamatórias.
Novas técnicas de tratamento |
Os cientistas acreditam que o desenvolvimento da edição do genoma humano usando CRISPR pode, eventualmente, resultar em uma nova abordagem para combater as infecções virais e tumores cancerosos, fazendo a edição de gene nas células T do sistema imunológico em laboratório antes de colocá-las de volta no paciente para protege-lo contra uma ampla gama de doenças, de diabetes ao HIV e cancer.[89]
Terapias não farmacológicas |
O tratamento do DM tem como parâmetro importante o controle metabólico, com a utilização de terapias farmacológicas ou não (BOAS
et al, 2012).[90] Terapias não farmacológicas são aquelas em que há alteração nos hábitos alimentares e atividade física (BOAS et al, 2012).[90] Para o indivíduo diabético, a correção de seus hábitos alimentares juntamente com a prática regular de exercícios físicos, são fatores cruciais e tratamento inicial para o controle do diabetes mellitus, conforme mostra estudo de Boas e colaboradores (2012).[90]
Epidemiologia |

Mapa da distribuição mundial dos anos de vida potencialmente perdidos devido à diabetes (DALY). Em 2005 a OMS estimava que cerca de 5,1% da população mundial entre 20 e 79 anos sofria dessa doença. Mas com o aumento da obesidade, sedentarismo e envelhecimento da população o número de casos deve duplicar até 2025, subindo de cerca de 200 milhões para 400 milhões de pessoas.[91]
De acordo com a Organização Mundial da Saúde, em 2006 havia cerca de 170 milhões de pessoas doentes da diabetes, e esse índice aumenta rapidamente. É estimado que em 2030 esse número dobre. A diabetes mellitus ocorre em todo o mundo, mas é mais comum (especialmente a tipo II) nos países mais desenvolvidos. O maior aumento atualmente é esperado na Ásia e na África, onde a maioria dos diabéticos será visto em 2035. O aumento do índice de diabetes em países em desenvolvimento segue a tendência de urbanização e mudança de estilos de vida.
A diabetes está na lista das cinco doenças de maior índice de morte no mundo, e está chegando cada vez mais perto do topo da lista. Por pelo menos 20 anos, o número de diabéticos na América do Norte está aumentando consideravelmente. Em 2005, eram em torno de 20,8 milhões de pessoas com diabetes somente nos Estados Unidos. De acordo com a American Diabetes Association existem cerca de 6,2 milhões de pessoas não diagnosticadas e cerca de 41 milhões de pessoas que poderiam ser consideradas pré-diabéticas. Os Centros de Controles de Doenças classificaram o aumento da doença como epidêmico, e a NDIC (National Diabetes Information Clearinghouse) fez uma estimativa de US$132 bilhões de dólares, somente para os Estados Unidos este ano.
A diabetes tipo 1 ocorre em frequência menor em indivíduos negros e asiáticos e com frequência maior na população europeia, principalmente nas populações provenientes de regiões do norte da Europa. A frequência entre japoneses é cerca de 20 vezes menor que entre escandinavos.[92] Em São Paulo a incidência do tipo 1 é de 7,6 casos a cada 100.000 habitantes.[93]
A diabetes afeta cerca de 12% da população no Brasil (aproximadamente 22 milhões de pessoas)[94] e 5% da população de Portugal (500 mil pessoas).[95]
O número de pessoas com diabetes em Portugal ultrapassou pela primeira vez a fasquia de um milhão em 2011, mas este foi o ano, na última década, em que se observou a maior queda no total de amputações, uma das principais complicações decorrentes desta doença.[96] Em 2016, quase um milhão de portugueses com mais de 30 anos sofre de diabetes, doença que mata mais de 12 pessoas por dia em Portugal. De acordo com o primeiro relatório global sobre a Diabetes da Organização Mundial da Saúde (OMS), a prevalência da diabetes tem vindo a aumentar nas últimas décadas e Portugal não é exceção, estimando-se que 9,2% dos portugueses (aproximadamente 952 mil pessoas) sofram desta doença, predominantemente homens (10,7%), mas também mulheres (7,8%).[97]
História |
A diabetes mellitus já era conhecida antes da era cristã. No papiro de Ebers descoberto no Egito, correspondente ao século XV antes de Cristo, já se descrevem sintomas que parecem corresponder à diabetes.
Foi Areteu da Capadócia quem, no século II, deu a esta doença o nome de "diabetes", que em grego significa "sifão", referindo-se ao seu sintoma mais chamativo que é a eliminação exagerada de água pelos rins, expressando que a água entrava e saía do organismo do diabético sem fixar-se nele (polidipsia e poliúria, características da doença e por ele avaliadas por esta ordem). Ainda no século II, Galeno, contemporâneo de Areteu, também se referiu à diabetes, atribuindo-a à incapacidade dos rins em reter água como deveriam.[98]
Nos séculos posteriores não se encontram nos escritos médicos referências a esta enfermidade até que, no século XI, Avicena refere com precisão esta afecção em seu famoso Cânon da Medicina.[99]
Após um longo intervalo, Thomas Willis fez, em 1679, uma magistral descrição da diabetes para a época, ficando desde então reconhecida por sua sintomatologia como entidade clínica. Foi ele quem, referindo-se ao sabor doce da urina, lhe deu o nome de diabetes mellitus (sabor de mel), apesar de esse fato já ter sido registrado cerca de mil anos antes na Índia, por volta do ano 500.
Em 1775, Dopson identificou a presença de glicose na urina. Frank, por essa altura também, classificou a diabetes em duas formas: diabetes mellitus (ou vera), e insípida, esta sem apresentar urina doce. A primeira observação feita através de uma necropsia em um diabético foi realizada por Cawley e publicada no London Medical Journal em 1788. Quase na mesma época o inglês John Rollo, atribuindo à doença uma causa gástrica, conseguiu melhorias notáveis com um regime rico em proteínas e gorduras e limitado em hidratos de carbono.
Os primeiros trabalhos experimentais relacionados com o metabolismo dos glicídios foram realizados por Claude Bernard, o qual descobriu, em 1848, o glicogênio hepático e provocou a aparição de glicose na urina excitando os centros bulbares. Ainda na metade do século XIX, o grande clínico francês Bouchardat assinalou a importância da obesidade e da vida sedentária na origem da diabetes e traçou as normas para o tratamento dietético, baseando-a na restrição dos glicídios e no baixo valor calórico da dieta. Os trabalhos clínicos e anatômico-patológicos adquiriram grande importância em fins do século XIX, nas mãos de Frerichs, Cantani, Naunyn, Lanceraux etc., tendo culminado em experiências de pancreatectomia em cães, realizadas por Mering y Mikowski em 1889.
A busca do suposto hormônio produzido pelas ilhotas de Langerhans, células do pâncreas descritas em 1869 por Paul Langerhans, iniciou-se de imediato. Hedon, Gley, Laguessee Sabolev estiveram muito próximos do almejado triunfo, o qual foi conseguido pelos jovens canadenses Banting e Charles Best, que conseguiram, em 1921, isolar a insulina e demonstrar seu efeito hipoglicêmico. Esta descoberta significou uma das maiores conquistas médicas do século XX, porque transformou as expectativas e a vida dos diabéticos e ampliou horizontes no campo experimental e biológico para o estudo da diabetes e do metabolismo dos glicídios.[100]
Posteriormente, o transplante de pâncreas passou a ser considerado uma alternativa viável à insulina para o tratamento da diabetes mellitus do tipo 1. O primeiro transplante de pâncreas com essa finalidade foi realizado em 1966, na universidade de Manitoba.
Uma linha mais recente de pesquisa na Medicina tem buscado fazer o transplante apenas das ilhotas de Langerhans. O procedimento é simples, tem poucas complicações e exige uma hospitalização de curta duração. O grande problema é a obtenção das células, que são originárias de cadáveres. São necessários em média três doadores para se conseguir um número razoável de células.
Etimologia |
O termo latino "diabetes" tem origem no vocábulo grego διαβήτης, por sua vez derivado do verbo διαβαίνω, que significa «passar através».[101][102] Também proveniente do latim, o termo mellitus significa «aquilo que contém mel; doce como o mel», numa referência ao excesso de glicose presente na urina do portador da doença.[103]
Quanto ao gênero da palavra diabetes, em português é possível usar igualmente o masculino ("o diabetes"), como o feminino ("a diabetes").[104][105] Todavia, de um ponto de vista etimológico e filológico, é mais correto empregar a palavra no gênero masculino para concordar com a palavra latina mellitus, que está no masculino.[106] Neste verbete, por questão de uniformização, optou-se pelo gênero masculino.
Já a palavra "diabete", sem a letra "s" final, é uma «forma não preferencial» segundo o Dicionário Houaiss da Língua Portuguesa.[107]
Referências
↑ abcdefghijklmno «Diabetes Fact sheet N°312». WHO. Outubro de 2013. Consultado em 25 de março de 2014. Cópia arquivada em 26 de agosto de 2013
↑ Kitabchi, AE; Umpierrez, GE; Miles, JM; Fisher, JN (julho de 2009). «Hyperglycemic crises in adult patients with diabetes.». Diabetes Care. 32 (7): 1335–43. PMC 2699725 . PMID 19564476. doi:10.2337/dc09-9032
. PMID 19564476. doi:10.2337/dc09-9032
↑ Ripsin CM, Kang H, Urban RJ (2009). «Management of blood glucose in type 2 diabetes mellitus» (PDF). American Family Physician. 79 (1): 29–36. PMID 19145963. Cópia arquivada (PDF) em 5 de maio de 2013
↑ abcd «Update 2015». IDF. International Diabetes Federation. p. 13. Consultado em 21 de Março de 2016
↑ abc «The top 10 causes of death Fact sheet N°310». World Health Organization. Outubro de 2013
↑ «About diabetes». World Health Organization. Consultado em 4 de abril de 2014
↑ Kitabchi, AE; Umpierrez, GE; Miles, JM; Fisher, JN (julho de 2009). «Hyperglycemic crises in adult patients with diabetes.». Diabetes Care. 32 (7): 1335–43. PMC 2699725 . PMID 19564476. doi:10.2337/dc09-9032
. PMID 19564476. doi:10.2337/dc09-9032
↑ Shoback, edited by David G. Gardner, Dolores (2011). «Chapter 17». Greenspan's basic & clinical endocrinology 9th ed. New York: McGraw-Hill Medical. ISBN 0-07-162243-8
↑ RSSDI textbook of diabetes mellitus. Rev. 2nd ed. New Delhi: Jaypee Brothers Medical Publishers. 2012. p. 235. ISBN 9789350254899
↑ Rippe, edited by Richard S. Irwin, James M. (2010). Manual of intensive care medicine 5th ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 549. ISBN 9780781799928
↑ Picot, J; Jones, J; Colquitt, JL; Gospodarevskaya, E; Loveman, E; Baxter, L; Clegg, AJ (setembro de 2009). «The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation». Health Technology Assessment (Winchester, England). 13 (41): 1–190, 215–357, iii–iv. PMID 19726018. doi:10.3310/hta13410
↑ Cash, Jill (2014). Family Practice Guidelines 3rd ed. [S.l.]: Springer. p. 396. ISBN 9780826168757
↑ Williams textbook of endocrinology 12th ed. Philadelphia: Elsevier/Saunders. pp. 1371–1435. ISBN 978-1-4377-0324-5
↑ ab Shi, Yuankai; Hu, Frank B (7 de junho de 2014). «The global implications of diabetes and cancer». The Lancet. 383 (9933): 1947–8. PMID 24910221. doi:10.1016/S0140-6736(14)60886-2
↑ Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, Shibuya K, Salomon JA, Abdalla S, Aboyans V, et al. (15 de dezembro de 2012). «Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010.». Lancet. 380 (9859): 2163–96. PMID 23245607. doi:10.1016/S0140-6736(12)61729-2
↑ «Annual Report 2014» (PDF). IDF. International Diabetes Federation. Consultado em 13 de julho de 2016
↑ IDF DIABETES ATLAS (PDF) 6th ed. [S.l.]: International Diabetes Federation. 2013. p. 7. ISBN 2930229853
↑ [1]
↑ [2]
↑ [3]
↑ [4]
↑ abcdefg Jorge L. Gross, SandraP. Silveiro, Joíza L. Camargo, Angela J. Reichelt, Mirela J. de Azevedo.(2001) Diabetes Melito: Diagnóstico, Classificação e Avaliação do Controle Glicêmico. Arq Bras Endocrinol Metab vol 46 nº 1 Fevereiro 2002. http://www.scielo.br/pdf/abem/v46n1/a04v46n1.pdf
↑ [5]
↑ Pak CY, Eun HM, Mcarthur RG, Yoon JW. Association of cytomegalovirus infection with autoimmune type 1 diabetes. Lancet 1988;2(8601):1-4.
↑ [6]
↑ [7]
↑ Risérus U, Willett WC, Hu FB (janeiro de 2009). «Dietary fats and prevention of type 2 diabetes». Progress in Lipid Research. 48 (1): 44–51. PMC 2654180 . PMID 19032965. doi:10.1016/j.plipres.2008.10.002 !CS1 manut: Nomes múltiplos: lista de autores (link)
. PMID 19032965. doi:10.1016/j.plipres.2008.10.002 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ [8]
↑ [9]
↑ FERNANDES, Ana Paula Morais et al. Fatores imunogenéticos associados ao diabetes mellitus do tipo 1. Rev. Latino-Am. Enfermagem [online]. 2005, vol.13, n.5 [cited 2011-03-03], pp. 743-749 . Available from: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0104-11692005000500020&lng=en&nrm=iso>. ISSN 0104-1169. doi: 10.1590/S0104-11692005000500020.
↑ REIS, André F. and VELHO, Gilberto. Bases Genéticas do Diabetes Mellitus Tipo 2. Arq Bras Endocrinol Metab [online]. 2002, vol.46, n.4 [cited 2011-03-03], pp. 426-432 . Available from: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0004-27302002000400014&lng=en&nrm=iso>. ISSN 0004-2730. doi: 10.1590/S0004-27302002000400014.
↑ 30. Altshuler D, Hirschhorn JN, Klannemark M, Lindgren CM, Vohl M-C, Nemesh J, et al. The common PPARgama Pro12Ala polymorphism is associated with decreased risk of type 2 diabetes. Nat Genet 2000;26:76-80.
↑ DeFronzo RA, Bonadonna RC, Ferrannini E. Pathogenesis of NIDDM: a balanced overview. Diabetes Care 1992;15:318-68.
↑ Edilma Maria de Albuquerque Vasconcelos (2009). Desordens do metabolismo dos carboidratos: Erros Inatos do metabolismo glicídico. PPT.
↑ Nathan DM, Cleary PA, Backlund JY, Genuth SM, Lachin JM, Orchard TJ, Raskin P, Zinman B; Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications (DCCT/EDIC) Study Research Group. Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N Engl J Med 2005;353:2643-53. PMID 16371630.
↑ The Diabetes Control and Complications Trial Research Group. The effect of intensive diabetes therapy on the development and progression of neuropathy. Ann Intern Med 1995;122:561-8. PMID 7887548.
↑ [10]
↑ [11]
↑ Isabel Silva, José Pais-Ribeiro, Helena Cardoso, Helena Ramos, Suzana Fonseca Carvalhosa, Sónia Dias, Aldina Gonçalves. EFEITOS DO APOIO SOCIAL NA QUALIDADE DE VIDA, CONTROLO METABÓLICO E DESENVOLVIMENTO DE COMPLICAÇÕES CRÓNICAS EM INDIVÍDUOS COM DIABETES. http://www.scielo.oces.mctes.pt/pdf/psd/v4n1/v4n1a02.pdf
↑ Lyra, Ruy; Oliveira, Mônica; Lins, Daniel e Cavalcanti, Ney. Prevenção do diabetes mellitus tipo 2. Arq. bras. endocrinol. metab;50(2):239-249, abr. 2006. tab.
↑ [12]
↑ http://www.planserv.ba.gov.br/dicas.asp?pagina=1&cod_dica=118
↑ [13]
↑ Bingley PJ, Bonifacio E, Williams AJK, et al. Prediction of IDDM in the general population. Strategies based on combinations of autoantibody markers. Diabetes 1997; 46: 1.701- 10.
↑ BALDA, C. A. and PACHECO-SILVA, A.. Aspectos imunológicos do diabetes melito tipo 1. Rev. Assoc. Med. Bras. [online]. 1999, vol.45, n.2 [cited 2011-05-31], pp. 175-180 . Available from: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0104-42301999000200015&lng=en&nrm=iso>. ISSN 0104-4230. doi: 10.1590/S0104-42301999000200015.
↑ [14]
↑ [15]
↑ abc [16]
↑ [17]
↑ ab [18]
↑ Adler AI, Stratton IM, Neil HA, Yudkin JS, Matthews DR, Cull CA, Wright AD, Turner RC, Holman RR. Association of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study. BMJ 2000;321:412-9. PMID 10938049.
↑ ScienceDirect - Cell Metabolism : Intestinal Gluconeogenesis Is a Key Factor for Early Metabolic Changes after Gastric Bypass but Not after Gastric Lap-Band in Mice [19]
↑ Esperança em dose dupla
↑ Vanessa Santa Rosa. Novos tratamentos da diabetes tipo 1 e 2. [20]
↑ ab Chan, J. C.N., J. J. Gagliardino, S. H. Baik, J.-M. Chantelot, S. R.G. Ferreira, N. Hancu, H. Ilkova, A. Ramachandran, and P. Aschner. "Multifaceted Determinants for Achieving Glycemic Control: The International Diabetes Management Practice Study (IDMPS)."Diabetes Care 32.2 (2008): 227-33
↑ International Diabetes Federation. IDF Diabetes Atlas, 5th edn. Brussels, Belgium: International Diabetes Federation, 2011. http://www.idf.org/diabetesatlas
↑ Kaul S, Bolger AF, Herrington D, et al: Thiazolidinedione drugs and cardiovascular risks: a science advisory from the American Heart Association and American College of Cardiology Foundation. Circulation 2010; 121: 1868-77
↑ International Diabetes Federation, International Society of Nephrology: Diabetes and kidney disease. Time to act. Brussels, 2003
↑ Saxena, Abha; Vikram, Naval Kishore (1 de abril de 2004). «Role of Selected Indian Plants in Management of Type 2 Diabetes: A Review». The Journal of Alternative and Complementary Medicine. 10 (2): 369–378. ISSN 1075-5535. doi:10.1089/107555304323062365
↑ ab Sheela, C. G.; Augusti, K. T. (1 de junho de 1992). «Antidiabetic effects of S-allyl cysteine sulphoxide isolated from garlic Allium sativum Linn». Indian Journal of Experimental Biology. 30 (6): 523–526. ISSN 0019-5189. PMID 1506036
↑ Bever, O.B. and G.R. Zahnd, (1979). Plants with oral concepts in the diet therapy of diabetes mellitus In: S.L. Halper (ed), Quick Reference to Clinical Nutrition. 2 ed. Philadelphia, USA: J.B. Lippincott nd Company !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Zachamas, N.T., KL. Sebastian, B. PhillP and K.T. Augusti (1980). «Hypoglycemic and hypolipidaemic effects of garlic in sucrose fed rabbits.». Ind. J. Physiol. Pharmacol. (24): 151-154 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Augusti, K. T. and C. G. Sheela (1996). «Antiperoxide effect of S-allyl cysteine sulfoxide, an insulln secretagogue, in diabetic rats.». Cellular Mol. Life Sci. (52): 115-119
↑ abcde Joseph, Baby; Jini, D. «Insight into the Hypoglycaemic Effect of Traditional Indian Herbs used in the Treatment of Diabetes». Research Journal of Medicinal Plant. 5 (4): 352–376. doi:10.3923/rjmp.2011.352.376
↑ Roman-Ramos, R., J.L. Flores -Saenz and F.J. Alaricon-Aguilar (1995). «Antihyperglycemic effect of some edible plants». J. Ethnopharmacol. (48): 25-32 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Kumarl, K. B.C. Mathew and K.T. Augusti (1995). «Antidiabetic and hypolipidaemic effects of S- methyl cysteme sulfoxide, isolated from Allium cepa.». L. Indian J. Biochem. Biophys. (32): 49-54
↑ «Hypoglycemic effects of onion, Allium cepa L. on diabetes mellitus-a preliminary report». Indian J. Physiol.. Pharmacol (19): 213-217. 1975|nome1=sem|sobrenome1=em Authors list (ajuda)
↑ Farida, M. , F.M. AI-Awadl and K.A. Gumaa (1987). «Studies on the activity of individual plants of an antidiabetic plant mlxture». Acta Diabetol. (24): 37-41 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Ajabnoor, M. A. (1 de fevereiro de 1990). «Effect of aloes on blood glucose levels in normal and alloxan diabetic mice». Journal of Ethnopharmacology. 28 (2): 215–220. ISSN 0378-8741. PMID 2109811
↑ Davis, RH; Maro, NP (1 de abril de 2014). «Aloe vera and gibberellin. Anti-inflammatory activity in diabetes». Journal of the American Podiatric Medical Association (em inglês). 79 (1): 24–26. doi:10.7547/87507315-79-1-24
↑ Kim, Kwanghee; Kim, Hyunyul; Kwon, Jeunghak; Lee, Sungwon; Kong, Hyunseok; Im, Sun-A.; Lee, Young-Hee; Lee, Young-Ran; Oh, Sun-Tack (1 de setembro de 2009). «Hypoglycemic and hypolipidemic effects of processed Aloe vera gel in a mouse model of non-insulin-dependent diabetes mellitus». Phytomedicine: International Journal of Phytotherapy and Phytopharmacology. 16 (9): 856–863. ISSN 1618-095X. PMID 19303272. doi:10.1016/j.phymed.2009.02.014
↑ Joseph, B. and S.J. Raj. «2010a. Pharmacognostic and phytochemical properties of Aleo vera Linn: An overview.». J. Pharma. Sci. (4): 106-110
↑ Mukul, T. , G.K. Bhaskar and S. Amrish (2008). «Antidiabetic activity of alcoholic extract of Cinnamomum zeylanicum leaves in alloxon Induced diabetlc rats.». People's J. Sci. Res (1): 9-11 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Kamble, S. M.; Kamlakar, P. L.; Vaidya, S.; Bambole, V. D. (1 de abril de 1998). «Influence of Coccinia indica on certain enzymes in glycolytic and lipolytic pathway in human diabetes». Indian Journal of Medical Sciences. 52 (4): 143–146. ISSN 0019-5359. PMID 9770877
↑ Ahad, H.A., P.S. Nanda, M.U. Bhanu, B.V. Ravindra and V.G. Mohan, (2010). «Traditional Indian herbs used for diabetes». JITPS (1): 69-78. !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Bailey, Clifford J.; Day, Caroline (1 de setembro de 1989). «Traditional Plant Medicines as Treatments for Diabetes». Diabetes Care (em inglês). 12 (8): 553–564. ISSN 0149-5992. PMID 2673695. doi:10.2337/diacare.12.8.553
↑ Leng, S.H., F. Lu and L.J. Xu (2004). «Therapeutic effect of berberine in impaired glucose tolerance rats and its influence on insulin secretion». Acta Pharmacol. Sin (25): 496-502 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ ab Gulfraz, M., G. Qadir, F. Nosheen and Z. Parveen (2007). «Antihyperglycemic effects of Berberis lyceum royle in Alloxan induced diabetic rats». Diabetol. Croatica. 36: 49-54 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Achrekar, S.; Kaklij, G. S.; Pote, M. S.; Kelkar, S. M. (27 de dezembro de 2016). «Hypoglycemic activity of Eugenia jambolana and Ficus bengalensis: mechanism of action». In Vivo (Athens, Greece). 5 (2): 143–147. ISSN 0258-851X. PMID 1768783
↑ Ravi, K.; Sivagnanam, K.; Subramanian, S. (1 de junho de 2004). «Anti-Diabetic Activity of Eugenia jambolana Seed Kernels on Streptozotocin-Induced Diabetic Rats». Journal of Medicinal Food. 7 (2): 187–191. ISSN 1096-620X. doi:10.1089/1096620041224067
↑ Taylor, T.N. and E.L. Taylor, (1993). «The Biology and Evolution of Fossil Plants. Prentice Hall,». Englewood Cliffs, New Jersey: 138-197 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Ahad, H.A., P.S. Nanda, M.U. Bhanu, B.V. Ravindra and V.G. Mohan (2010). «Traditional Indian herbs used for diabetes». JITPS (1): 69-78 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Aderibigbe, A.O., T.S. Emudianughe and B.A. Lawal (1999). «Antihyperglycemic effect of Mangifera indica in rat». Phytother. Res. 13: 504-507 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Bhowmik, Amrita; Khan, Liakot Ali; Akhter, Masfida; Rokeya, Begum (20 de maio de 2009). «Studies on the antidiabetic effects of Mangifera indica stem-barks and leaves on nondiabetic, type 1 and type 2 diabetic model rats». Bangladesh Journal of Pharmacology (em inglês). 4 (2): 110–114. ISSN 1991-0088. doi:10.3329/bjp.v4i2.2488
↑ Siddhiqui, A.A., B. Ahmad and A. Dongra, (2000). «Development in the chemistry and pharmacology of Gymnema sylvestre». J. Med. Aromatic Plant Sci. (22): 223-231 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Keshavamurthy, K.R. and S.N. Yoganarasimhan (1990). Flora of Coorg (Kodagu). Banglore, Karnataka, India: Vimsat Publishers. 282. páginas
↑ Kritikar, K. and B. Basu, (1998). Indian Medicinal Plants. Dehradun: International Book Distributors. 1625 páginas !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Ekka, Neeli Rose; Dixit, Vinod Kumar (1 de janeiro de 2007). «Ethno-pharmacognostical studies of medicinal plants of jashpur district (Chhattisgarh)». International Journal of Green Pharmacy (IJGP). 1 (1): 2-4
↑ «Breakthrough announced in 'editing' DNA to fight off deadly illness». Consultado em 30 de julho de 2015
↑ abc [21]
↑ [22]
↑ LaPorte RE, Cruickshanks KJ. Incidence and risk factors for insulin-dependent diabetes. National Diabetes Data Group. Diabetes in America: diabetes data compiled 1984. NIH publication 85-1468.
↑ Ferreira SRG, Franco LJ, Vivolo MA, et al. Population-based incidence of IDDM in the state of São Paulo, Brazil. Diabetes Care 1993; 16: 701-704.
↑ Diabetes Mellitus. Portal Banco de Saúde. 2008
↑ Diabetes Mellitus e Qualidade de Vida. Sociedade Portuguesa de Diabetologia. 2007-2008. Sociedade Portuguesa de Diabetolgia
↑ «Número de diabéticos em Portugal ultrapassa um milhão»
↑ «Quase um milhão de portugueses tem diabetes»
↑ Dobson, M. (1776). "Nature of the urine in diabetes". Medical Observations and Inquiries 5: 298–310.
↑ Nabipour, I. (2003). "Clinical Endocrinology in the Islamic Civilization in Iran". International Journal of Endocrinology and Metabolism 1: 43–45 [44–5].
↑ Patlak M (December 2002). "New weapons to combat an ancient disease: treating diabetes". The FASEB Journal 16 (14): 1853.
↑ FERREIRA, A. B. H. Novo dicionário da língua portuguesa. 2ª edição. Rio de Janeiro. Nova Fronteira. 1986. p. 583.
↑ Vocabolario Treccani: diabete
↑ Vocabolario Treccani: mellito
↑ A diabetes ou O diabetes, Ciberdúvidas da Língua Portuguesa, 26 de novembro de 2004.
↑ A diabetes ou O diabetes, Ciberdúvidas da Língua Portuguesa, 9 de novembro de 2004.
↑ A grafia de «diabetes mellitus» e do elemento insulino-, Ciberdúvidas da Língua Portuguesa, 15 de abril de 2011.
↑ Dicionário Houaiss da Língua Portuguesa: verbete "diabete"
Ver também |
- Diabetes insipidus
- Pé diabético
- Síndrome do ovário policístico
Ligações externas |
- Fiocruz - Diabetes - SUS
Sociedade Brasileira de Endocrinologia e Metabologia - SBEM (em português)
Sociedade Brasileira de Diabetes (em português)
HCTV - Vídeos sobre Metabolismo e Endocrinologia do Hospital das Clínicas de São Paulo (em português)
Histórico da diabetes ao longo do tempo (em inglês)
WHO - The Diabetes Programme (em inglês)
American Diabetes Association (em inglês)
Canadian Diabetes Association (em inglês)
International Diabetes Federation (em inglês)
Associação de Diabetes Juvenil Brasil (em português)- Diabetes tem sido mal diagnosticada (afinal, são 5 doenças diferentes), por SV, zap.aeiou, 2 de Março de 2018